Содержание
Введение
Туберкулез, названный экспертами ВОЗ «глобальной медико-социальной проблемой человечества», ежегодно уносит 2 миллиона жизней, при этом вновь заболевают 8 миллионов человек, а инфицировано микобактериями туберкулеза свыше 2 миллиардов, т.е. треть населения планеты.
В России, несмотря на достигнутую в начале 2000-х годов относительную стабилизацию основных эпидемических показателей по туберкулезу, ситуация остается очень напряженной. Ввиду этого туберкулез, наряду с другими социально значимыми заболеваниями, стал приоритетом государственной политики в области здравоохранения, что отражено в Федеральной целевой программе «Предупреждение и борьба с социально значимыми заболеваниями (2007–2011 гг.)», утвержденной распоряжением Правительства Российской Федерации (№ 1706-р от 11.12.2006).
Серьезность сложившейся ситуации требует поиска более эффективных мер при диагностике и лечении различных форм туберкулеза и его профилактике.
Предлагаемое читателю издание посвящено туберкулезному плевриту, трудности дифференциальной диагностики которого общеизвестны.
Удельный вес больных туберкулезным плевритом в легочно-диагностических отделениях колеблется от 5 до 50% от общего числа пациентов с синдромом плеврального выпота. Плевральный выпот — это довольно сложный клинический синдром, который свидетельствует лишь о накоплении жидкости в плевральной полости и сопровождает более 50 заболеваний легких, сердечно-сосудистой системы, плевры, других внутренних органов. По данным многих авторов, этиологическая диагностика туберкулезного плеврита бывает ошибочной, а сроки распознавания туберкулеза — весьма длительными в 30–40% случаев. Трудности отличительной диагностики туберкулезного плеврита, как и в прежние годы, нередко преодолеваются с помощью пробной противотуберкулезной терапии ex juvantibus.
Следовательно, проблема своевременной диагностики и дифференциальной диагностики плеврита туберкулезной этиологии до сих пор остается весьма актуальной.
Определение и морфологическая картина
Туберкулезный плеврит является вторичным, ввиду того, что вызывающий плеврит исходный патологический процесс локализуется вне плевральных листков. Поскольку в практической деятельности не всегда удается выявить первичный очаг туберкулезного поражения, а клиническая картина плеврита нередко является доминирующей, то туберкулезные плевриты выделены в самостоятельную форму туберкулеза.
Туберкулезный плеврит — клиническая форма туберкулеза, характеризующаяся воспалением плевры и накоплением экссудата в плевральной полости.У больных с впервые выявленным туберкулезом органов дыхания туберкулезный плеврит диагностируется в 6–8% случаев.
Плеврит может быть единственным клиническим проявлением туберкулеза, может сочетаться с другими вторичными формами туберкулеза легких, осложнять течение первичного туберкулеза (бронхоаденита или первичного туберкулезного комплекса).
Иногда плеврит представляет собой один из признаков системного поражения серозных оболочек — туберкулезного полисерозита, характерная особенность которого заключается в последовательном поражении плевры, брюшины, перикарда.
У 30% больных на стороне плеврита выявляются различные формы туберкулеза легких (в этих случаях только у 3% больных диагностируется туберкулез внутригрудных лимфоузлов).
В 70% случаев экссудативный плеврит бывает первым клиническим проявлением туберкулеза.
В настоящее время отмечается снижение доли туберкулезного плеврита (до 10–30%) среди плевритов другой этиологии. Однако среди форм туберкулеза удельный вес туберкулезного плеврита сохраняется на одном и том же уровне (6–8%). Основное число заболевших приходится на возраст до 40 лет. Так, в возрастной группе до 30 лет доля туберкулезного плеврита составляет 41%, от 31 до 40 лет — 25%, от 41 до 50 лет — 18%, от 51 до 60 лет — 8%, от 61 года и старше — 3%.
Морфологическим субстратом туберкулезного поражения плевры является туберкулезный бугорок на висцеральной или париетальной плевре (рис. 1).
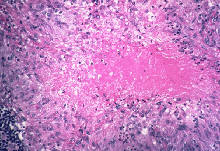
От момента фиксации микобактерий туберкулеза (МБТ) в плевральных листках до развития заболевания проходит значительное время — от нескольких недель до нескольких месяцев. Бугорковые специфические изменения плевры выявляются при плевроскопии на 2–3-м месяце болезни, а затем они быстро трансформируются в картину стихающего неспецифического воспаления.
Иногда плеврит ограничивается только экссудацией фибрина и не сопровождается образованием туберкулезных бугорков (параспецифический плеврит). Тогда его рассматривают как результат гиперергических реакций на туберкулезный возбудитель. Гистологическая картина при туберкулезном плеврите представлена эпителиоидными гигантоклеточными гранулемами с казеозом или без казеоза, лимфоидно-эпителиоидноклеточными инфильтратами (см. рис. 1), а также неспецифической воспалительной инфильтрацией и фиброзом плевры.
Этиология и патогенез туберкулезного плеврита
Развитие плеврита при туберкулезе обусловлено тесной топографической связью плевры с легкими и внутригрудными лимфатическими узлами, а также патофизиологическими, биохимическими и иммунологическими сдвигами, наступающими в организме при этом заболевании. Имеет значение в патогенезе плевритов и их течении строение плевры.
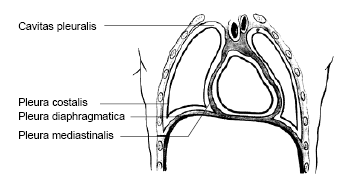
Плевра — серозная оболочка, которая имеет два листка (рис. 2).
(схема)
Один из них, висцеральный, покрывает каждое легкое, другой, париетальный, выстилает стенки грудной полости, средостение и верхнюю поверхность диафрагмы. Эти листки образуют два замкнутых пространства, или плевральных мешка, отделенных друг от друга органами средостения.
В плевральной полости в норме содержится 3–10 мл жидкости, с помощью которой осуществляется молекулярное сцепление между листками плевры.
Нормальный состав плевральной жидкости
Удельный вес — 1015.
Цвет — соломенно-желтый.
Прозрачность — полная.
Невязкая.
Не имеет запаха.
Клеточный состав:
общее количество эритроцитов: 2000–5000 в 1 мм3;
общее количество лейкоцитов: 800–900;
нейтрофилы — до 10%;
эозинофилы — до 1%;
базофилы — до 1%;
лимфоциты — до 23%;
эндотелий — до 1%;
плазматические клетки — до 5%.
Белок 1,5–2 г на 100 мл (15–25 г/л).
ЛДГ 1,4–1,7 ммоль/л. Глюкоза 20–40 мг на 100 мл (2,1–2,2 ммоль/л).
рН 7,2.
Париетальная и висцеральная плевра состоит из шести слоев: мезотелий, пограничная мембрана или собственная пластинка, поверхностный слой коллагеновых волокон, поверхностный слой эластических волокон, глубокий слой эластических волокон, глубокий слой коллагеновых волокон.
Висцеральная и париетальная плевра несколько отличаются по своей структуре. В париетальной плевре более выражен слой эластических волокон; в ней лучше, чем в легочной плевре, дифференцируются и остальные слои. Строение париетальной плевры различно на уровне ребер и межреберных промежутков. В области ребер соединительнотканный слой плевры компактный и образует прочный каркас. В плевре, покрывающей межреберные промежутки и диафрагму, находятся так называемые всасывающие, или насасывающие, «люки» — микроскопические камеры, ограниченные толстыми коллагеновыми волокнами и покрытые изрешеченной мембраной и мезотелием. В этих камерах проходят лимфатические сосуды, прикрытые только слоем мезотелия. Здесь создаются благоприятные условия для всасывания жидкости из плевральной полости. Большой резорбционной способностью обладает и медиастинальная плевра, особенно в переднем средостении.